Warten auf Heilung und zahlbare Linderung in Kenia

Nach langer Vernachlässigung nimmt der Kampf gegen die Sichelzellkrankheit Fahrt auf. Konzerne wie Novartis entwickeln bahnbrechende Medikamente. Es könnte jedoch Jahrzehnte dauern, bis sie diejenigen in Kenia, die sie am meisten brauchen, erreichen.
Im November 2019 hatte die Führungsetage von Novartis allen Grund zur Freude: Ihr Medikament Crizanlizumab, das unter dem Markennamen Adakveo vertrieben wird, erhielt grünes Licht von der US-Arzneimittelbehörde FDA. Das Medikament zielt auf die Ursachen der Sichelzellkrankheit (SCD) ab.
Menschen, die an dieser Krankheit leiden, haben eine genetische Mutation, die den roten Blutkörperchen den Sauerstoff entzieht. Dies führt zu schweren Organschäden und derart starken Schmerzen, dass es für die Erkrankten schwierig ist, zu arbeiten oder zur Schule zu gehen. Rund 70% von ihnen leben in Afrika.
Dieser Artikel ist Teil einer Serie von Berichten über das Dilemma, in dem sich Regierungen, Spitäler und Patient:innen befinden, wenn es um die Erschwinglichkeit neuer, teurer Behandlungen für Krebs und andere lebensbedrohliche genetische Krankheiten geht. Einen Monat lang werden wir ein Mal pro Woche einen neuen Artikel zu diesem Thema veröffentlichen. Alle Beiträge der Serie finden Sie hier.
Adakveo ist eines von drei SCD-Medikamenten, die in den letzten fünf Jahren von den US-Behörden zugelassen wurden. Vor 2017 war während 20 Jahren keine neue Behandlung auf den Markt gekommen.
Doch in jüngster Zeit hat die SCD-Forschung wegen technologischen Durchbrüchen, insbesondere bei der Gen-Sequenzierung, einen wahren Aufschwung erlebt. Sie lässt die Erkrankten hoffen, dass Heilung in Reichweite ist.
Ein weiterer Grund für den Fokus der Forschung: Sowohl die US- als auch die europäischen Aufsichtsbehörden gewähren stärkere Anreize für die Entwicklung von Medikamenten gegen seltene Erkrankungen, zu denen auch die Sichelzellkrankheit gehört.
Diese Anreize beschleunigen die Zulassung und senken gemäss Schätzungen die Entwicklungskosten um einen Drittel. Andere Anreize, wie ein längerer Zeitraum ohne Generikakonkurrenz, bieten ebenfalls Vorteile.
«Die Sichelzellkrankheit ist sehr verbreitet, wurde aber im Allgemeinen stark vernachlässigt», sagt Elliott Vichinsky, ein pädiatrischer Hämatologe am UCSF Benioff Children’s Hospital im kalifornischen Oakland, der seit mehr als 40 Jahren auf diesem Gebiet forscht.
«Dank verschiedener Anreize können die Unternehmen jetzt bei der Entwicklung von Arzneimitteln sparen, was zu einem explosionsartigen Output führt.»
Sichelzellanämie ist eine lebensbedrohliche Krankheit, die durch eine genetische Mutation verursacht wird. Wenn beide Eltern Träger:innen sind, geben sie es an ihr Kind weiter. Die Mutation führt dazu, dass die roten Blutkörperchen die Form einer Sichel haben. Sie setzen sich in den Blutgefässen fest und verursachen starke Schmerzen und Organschäden.
Weltweit sind etwa 120 Millionen Menschen betroffen. Etwa 70% davon leben in Afrika, 20% in Südasien und 8% in Nordafrika und dem Nahen Osten. Das Sichelzellgen ist in Afrika weit verbreitet, weil es einen gewissen Schutz gegen Malaria bietet. Aufgrund von Migrationsströmen tritt die Krankheit in anderen Teilen der Welt immer häufiger auf.
Jährlich werden weltweit rund 300’000 Kinder mit Sichelzellanämie geboren. Diese Zahl wird bis 2050 voraussichtlich um 30% ansteigen. Die Überlebenschancen verbessern sich dank des Zugangs zu Behandlungen wie Hydroxyharnstoff. In den USA erreichen um die 90% der Erkrankten das Erwachsenenalter, aber die durchschnittliche Lebenserwartung ist mit etwa 43 Jahren immer noch niedrig.
In Afrika sterben 50 bis 80% der Kinder mit Sichelzellkrankheit, bevor sie ihr fünftes Lebensjahr erreichen. Derzeit existiert nur eine klinisch zugelassene Heilmethode: die Knochenmarktransplantation. Doch dieses Verfahren ist riskant, zudem sind Spender:innen rar. Nur 2000 Menschen, die an Sichelzellanämie leiden, haben eine solche Transplantation erhalten. Studien zufolge liegt die Erfolgsquote bei 85%.
Der Markt für SCD-Medikamente wird Schätzungen zufolge von 1,35 Milliarden US-Dollar im Jahr 2019 auf 7,7 Milliarden im Jahr 2027 wachsen, wobei mehr als die Hälfte auf die USA entfällt.
Der Novartis-Konzern, der den SCD-Markt dominiert, kaufte Adakveo im Jahr 2016 für rund 650 Millionen Franken von einer kleinen Biotechfirma. Im August erhöhte der US-Arzneimittelhersteller Pfizer den Einsatz und zahlte 5,4 Milliarden Dollar für Global Blood Therapeutics, ein kleines Unternehmen, das neue Behandlungsmethoden für Blutkrankheiten erforscht. Einen Monat später kaufte Novo Nordisk aus Dänemark für 1,1 Milliarden Dollar das Unternehmen Forma Therapeutics, das an einer neuen SCD-Therapie arbeitet.
Die Tagesdosis in Nairobi
Doch während die Pharmariesen um die Kontrolle über die Hightech-Heilmittel von morgen kämpfen, haben SCD-Patient:innen und ihre Familien in Kenia Schwierigkeiten, Zugang zu Medikamenten zu erhalten, die es schon seit 40 Jahren gibt.
Die Baraka-Klinik in Nairobi, die dienstags und freitags für SCD-Patient:innen geöffnet ist, liegt eingezwängt zwischen Essensständen und Kiosken entlang von Reihen von Wellblechdächern in Mathare, der zweitgrössten informellen Siedlung der Hauptstadt.
Shadrack Otenyo, der neunjährige Sohn von Emaculate Achieng, ist einer von rund 500 Sichelzellpatient:innen, die regelmässig hierherkommen. Für Kinder unter fünf Jahren sind die Besuche und die meisten Medikamente dank den gemeinnützigen Organisationen Children Sickle Cell Foundation und German Doctors kostenlos.
Für Shadrack muss die 38-jährige Mutter von drei Kindern jedoch 300 KES (2,40 Franken) pro Besuch bezahlen. Darin enthalten sind eine Konsultation mit dem Arzt Moses Apela, Kurse über Ernährung, Notfalldienste, Beratung und verschiedene Medikamente und Nahrungsergänzungsmittel wie Folsäure.
300 KES sind weniger als die Hälfte der Kosten für einen durchschnittlichen Arztbesuch in Nairobi. Die Mehrheit der Kenianer:innen zahlen viele Leistungen immer noch aus eigener Tasche, auch wenn die Zahl der Versicherten steigt.

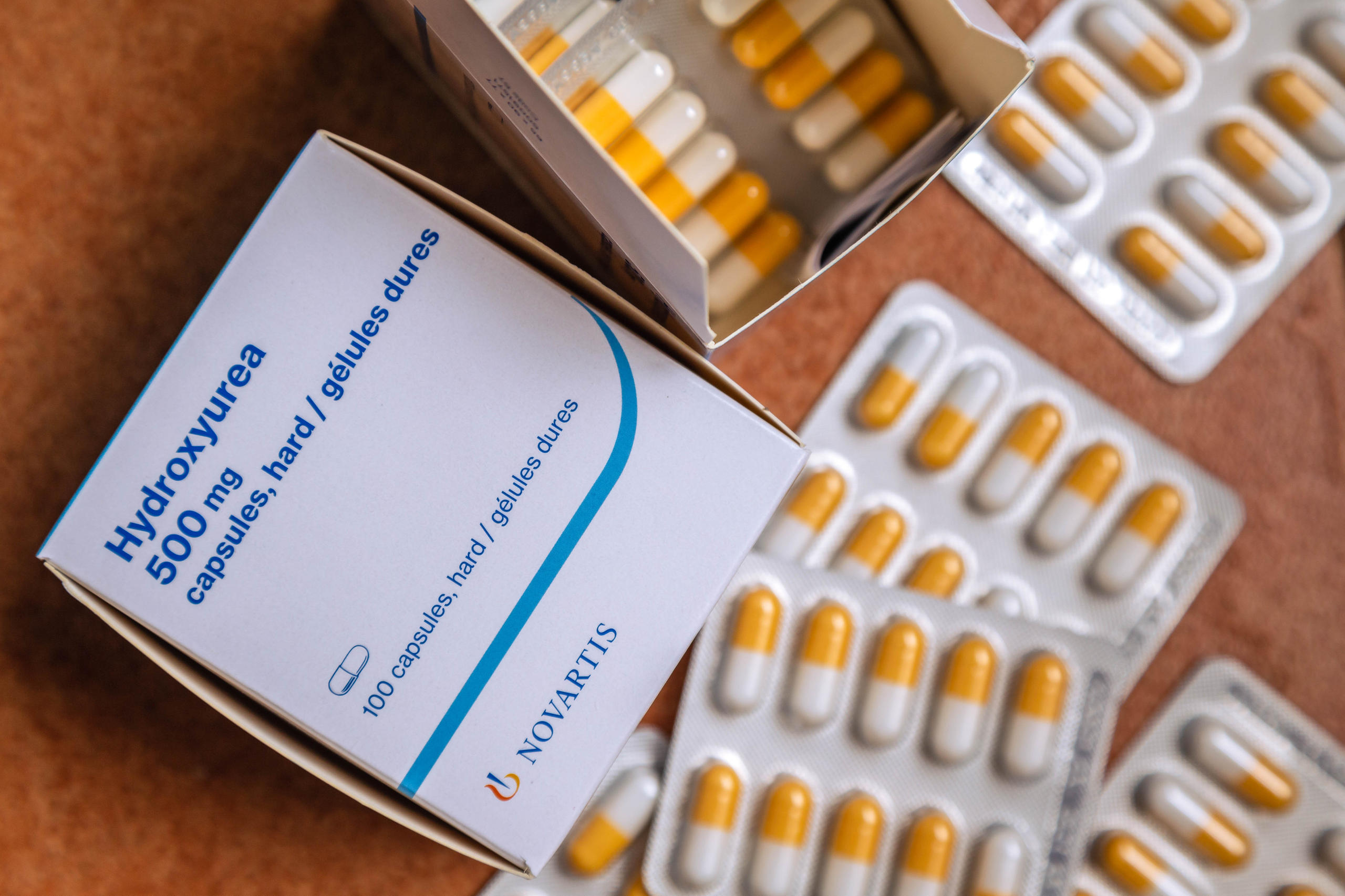
Es gibt ein Medikament, das auch die Krankenversicherung nicht abdeckt: Hydroxyharnstoff, das Mittel der Wahl für die meisten SCD-Patient:innen.
Hydroxyharnstoff wurde erstmals 1967 von den US-Behörden für bestimmte Blutkrebsarten zugelassen. In den 1980er-Jahren wurde festgestellt, dass Hydroxyharnstoff die roten Blutkörperchen wieder in ihre normale Form zurückbringt und so die Häufigkeit der SCD-Schmerzattacken, die fast alle Körperteile betreffen und mehrere Tage dauern können, drastisch reduziert.
Studien in den USA zeigen, dass die tägliche Verabreichung von Hydroxyharnstoff und Penicillin ab dem Alter von neun Monaten die Überlebenschancen von Kindern unter fünf Jahren um mehr als 80% erhöht.
Warum wir dieses Thema gewählt haben
Bei der Behandlung von Krebs und genetisch bedingten Krankheiten sind unglaubliche Fortschritte gemacht worden. Doch diese Innovationen erreichen nicht alle Patient:innen auf der Welt. Wir wollten wissen, warum das so ist und was getan wird, um sicherzustellen, dass alle Menschen Zugang zu potenziell lebensrettenden Behandlungen haben.
Unsere Quellen
Wir achten auf eine ausgewogene Berichterstattung. Das bedeutet, dass verschiedene Quellen und Standpunkte berücksichtigt werden. In diesem Fall haben wir globale Gesundheitsorganisationen mit Projekten in Kenia um Expertenvorschläge gebeten, mit den grössten Pharmaunternehmen in Basel und in Kenia gesprochen und mit einer lokalen Journalistin zusammengearbeitet, um Regierungsbeamte, Krankenhäuser und Patientenorganisationen ausfindig zu machen. Wir sind nach Kenia gereist, um uns aus erster Hand über das Thema zu informieren und unsere eigenen Beobachtungen zu den Problemen zu machen.
Mehr zu unserer Arbeitsweise erfahren Sie auch in den publizistischen Leitlinien.
Kontakt aufnehmen
Wenn Sie eine Frage zu diesem Thema haben oder eine Diskussion mit uns und anderen Leser:innen anstossen möchten, lassen Sie es uns per E-Mail wissen: english@swissinfo.ch.
Als Pille ist Hydroxyharnstoff leicht zu verabreichen und seit Jahren nicht mehr patentiert, so dass der Markt für Generika geöffnet wurde. Aber obwohl es relativ billig ist, machen es die Aufschläge im Vertrieb für viele kenianische Patient:innen unerschwinglich.
Die Apotheke der Baraka-Klinik verlangt 20 KES (0,16 CHF) pro Pille. Das ist zwar dank einer Vereinbarung mit Novartis 60 bis 70% unter dem Preis in kommerziellen Apotheken, aber die Kosten können sich summieren, weil die Patient:innen eine Pille täglich einnehmen müssen und noch andere medizinische Ausgaben haben.
Shadrack hatte im letzten Jahr nur eine einzige schmerzhafte Episode, was vor allem dem Hydroxyharnstoff zu verdanken ist. Doch Emaculate verdient als Brotverkäuferin weniger als 300 KES (2,60 CHF) pro Tag. Es gibt Zeiten, in denen sich die Familie die Tagesdosis Hydroxyharnstoff nicht leisten könne, sagt sie. Die Angst, dass ihr Sohn schreiend vor Schmerzen aufwacht, habe sie fast immer.
«Wirklich schwierig ist es, wenn Familien mehr als ein Kind mit Sichelzellanämie haben», sagt Kinderarzt Moses Apela. «Manchmal muss eine Mutter entscheiden, welches ihrer Kinder die Medikamente erhält.»
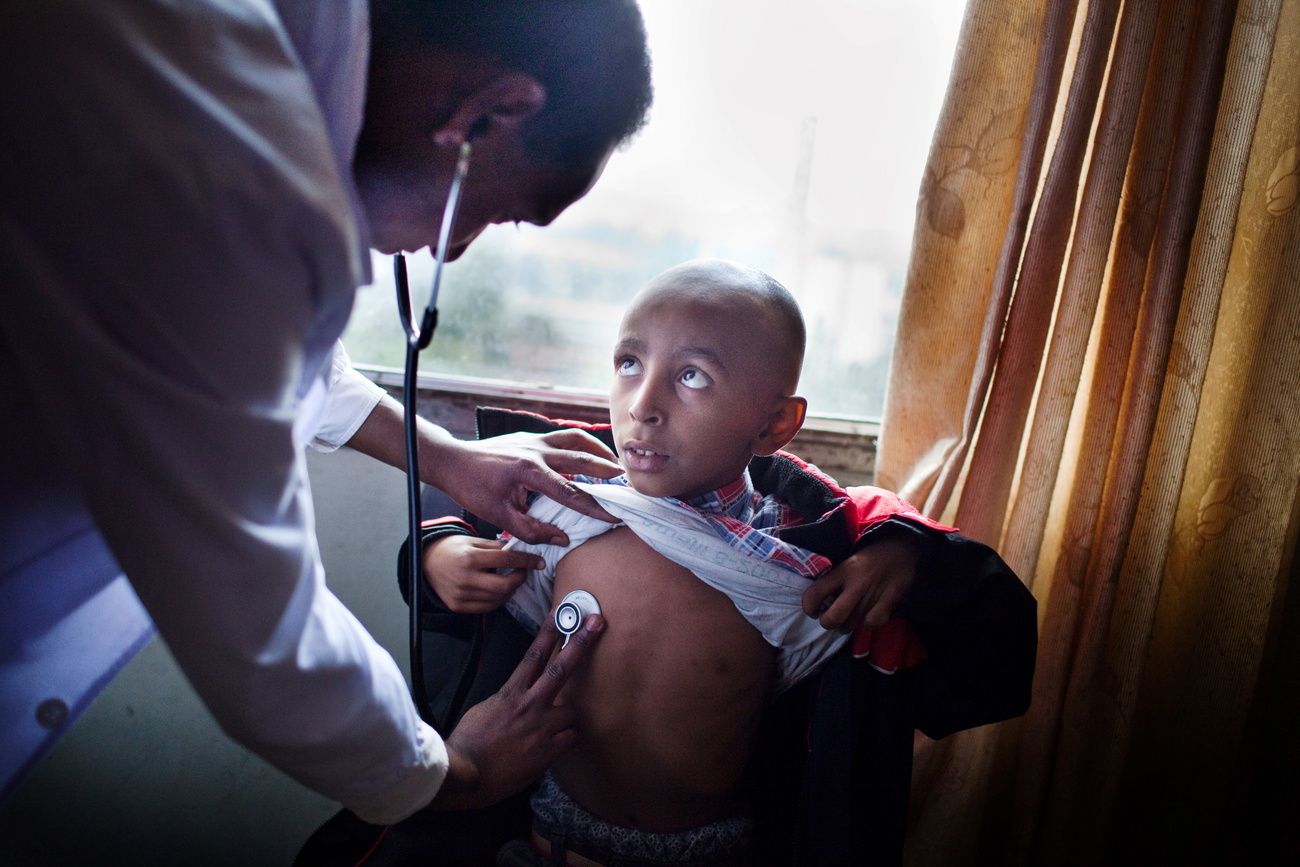
In Kisumu County, dem Epizentrum von SCD in Kenia, halten die hohen Behandlungskosten viele Eltern davon ab, ihre Kinder testen zu lassen. Das sagt Bernard Awuonda, ein Kinderarzt am Jaramogi Oginga Odinga Teaching & Referral Hospital. Er schätzt, dass etwa 50 bis 60% der untersuchten Kinder an der Krankheit leiden.
Aber viele kämen zu spät, erst dann, wenn sie irreversible Organschäden haben. «Wir wollen alle Kinder im Bezirk untersuchen und frühzeitige Massnahmen wie Penicillin und Hydroxyharnstoff einleiten, damit sie ein gutes Leben haben und zur Schule gehen können», so Awuonda. «Aber uns fehlen die Mittel.»
Das kenianische Gesundheitsministerium ist sich der Probleme bewusst, aber da nur wenige grosse Spender:innen und Unternehmen bei der Finanzierung helfen wollen, habe die Krankheit kaum Priorität.

Vor einigen Jahren begann Novartis im Rahmen seines Programms für Sichelzellenkrankheiten in Afrika, subventionierte Preise für Hydroxyurea anzubieten und Neugeborenen-Screenings in Krankenhäusern wie dem von Awuonda zu unterstützen. Novartis hat auch die Entwicklung der allerersten Richtlinien für die Sichelzellkrankheit in diesem Land finanziert.
«Ich kann nicht über ein Medikament wie Crizanlizumab sprechen, wenn das Gesundheitssystem nicht so aufgebaut ist, dass es den Einsatz des Medikaments unterstützt, oder wenn Diagnose und Screening nicht durchgeführt wurden. Das sind die Grundlagen», sagt Racey Muchilwa, die bei Novartis das Geschäft in Subsahara-Afrika leitet, zu swissinfo.ch. Spenden haben ihre Grenzen, fügt sie hinzu. «Unser Ziel ist es, den Patienten auf nachhaltige Weise Hoffnung zu bringen.»
Doch bis dahin ist es noch ein weiter Weg.
«Die grösste Lücke ist der Zugang und die Erschwinglichkeit von Diagnostik und Behandlung», sagt Gladwell Gathecha, der im Ministerium für Sichelzellanämie zuständig ist. Er hat seit langem versucht, einen Preis-Vertrag für Hydroxyharnstoff abzuschliessen, den die staatliche Krankenkasse übernehmen würde.
Grosse Innovationen
Während viele Kenianer:innen auf erschwingliches Hydroxyharnstoff warten, investieren Unternehmen in neue Behandlungen, darunter Gentherapien, die Aussicht auf eine Heilung durch eine einzige Injektion eröffnen. Derzeit laufen mindestens 10 klinische Gentherapieversuche, von denen viele von Novartis gesponsert werden.
Obwohl die ersten Tests vielversprechend sind, gehen viele Expert:innen davon aus, dass es noch 10 bis 15 Jahre dauern könnte, bis eine Gentherapie auf den Markt kommt. Wann und ob eine solche Therapie für Patient:innen in Afrika verfügbar und erschwinglich sein wird, bleibt abzuwarten. Für die meisten Kenianer:innen sind Behandlungen wie Adakveo, das keine Gentherapie ist, bereits zu teuer. Novartis hat das Produkt in Kenia noch nicht zugelassen, aber in wohlhabenden Ländern liegt der Preis bei 7000 bis 9500 Dollar pro Monat.
Es wird erwartet, dass die Preise für Gentherapien noch höher sein werden. Eine von Bluebird Bio hergestellte Gentherapie für eine verwandte genetische Blutkrankheit, Beta-Thalassämie, wurde kürzlich von der FDA zugelassen. Kostenpunkt: 2,8 Millionen Dollar pro Patient:in. Die meisten Gentherapien erfordern auch eine Chemotherapie und eine Knochenmarktransplantation, die in Afrika wegen der Kosten und der Komplexität nur selten durchgeführt wird. Ausserdem finden die alle derzeitigen Gentherapieversuche in Ländern mit hohem Einkommen statt.
Bei der Gentherapie wird ein fehlerhaftes Gen ersetzt oder repariert oder ein neues Gen hinzugefügt, wodurch eine Krankheit behandelt oder sogar geheilt werden kann.
Gentherapien sind vielversprechend für die Behandlung einer Vielzahl von Krankheiten wie Krebs, Mukoviszidose, Herzkrankheiten, Diabetes, Sichelzellenanämie, Hämophilie und AIDS.
Novartis erklärte gegenüber Swissinfo.ch, dass nach eigenen Schätzungen nur 10 bis 15% der Sichelzell-Erkrankten mit Gentherapien behandelt werden könnten, wenn diese heute verfügbar wären. Das Unternehmen entwickelt nun eine Gentherapie, die einfacher zu verabreichen und dank eines Zuschusses der Gates Foundation günstiger sein könnte. Die Entwicklung ist aber noch in einem frühen Stadium.
«Gentherapien sind wirklich vielversprechend, aber die Realität ist, dass die meisten Patienten sterben, weil sie sich die Behandlung nicht leisten können», so Vichinsky. Tausende von Leben in Afrika könnten mit den vorhandenen Mitteln gerettet werden. Das Problem ist, dass Unternehmen nicht daran interessiert sind, diese Therapien zu liefern. «Neugeborenen-Screenings, prophylaktisches Penicillin und Hydroxyurea für alle würden die Situation grundlegend verbessern.»
«Ein Kind, das mit Sichelzellen geboren wird, hat sich das nicht ausgesucht», sagt Selina Olwanda von der Children’s Sickle Cell Foundation. «Damit die Kindern überleben, benötigen sie Medikamente.»
Journalistische Mitarbeit von Mercy Murugi, Filmproduzentin in Kenia. Bildredaktion Ester Unterfinger. Editiert von Nerys Avery
Übertragen aus dem Englischen: Christoph Kummer

In Übereinstimmung mit den JTI-Standards














Einen Überblick über die laufenden Debatten mit unseren Journalisten finden Sie hier. Machen Sie mit!
Wenn Sie eine Debatte über ein in diesem Artikel angesprochenes Thema beginnen oder sachliche Fehler melden möchten, senden Sie uns bitte eine E-Mail an german@swissinfo.ch